Posible infección por el virus del Zika entre mujeres embarazadas, Estados Unidos y sus territorios, mayo de 2016
Semanal / 27 de mayo de 2016 / 65(20)
Datos del artículo
Las vistas equivalen a las vistas de páginas más las descargas de PDFVistas:
Citas:
Métricas alternativas:
Detalles de la métricaEl 20 de mayo de 2016, se dio a conocer este informe en línea como un adelanto del MMWR .
Nota: Se publicó una fe de erratas para este informe. Para ver la fe de erratas, haga clic aquí.
Regina M. Simeone, MPH1; Carrie K. Shapiro-Mendoza, PhD2; Dana Meaney-Delman, MD3; Emily E. Petersen, MD2; Romeo R. Galang, MD4,5; Titilope Oduyebo, MD2,4; Brenda Rivera-Garcia, DVM6; Miguel Valencia-Prado, MD7; Kimberly B. Newsome, MPH1; Janice Pérez-Padilla, MPH8; Tonya R. Williams, PhD9; Matthew Biggerstaff, MPH10; Denise J. Jamieson, MD2; Margaret A. Honein, PhD1; Zika and Pregnancy Working Group (ver las afiliaciones de los autores)
Ver la referencia bibliográfica sugeridaResumen
¿Qué se sabe sobre este tema?
La infección por el virus del Zika durante el embarazo provoca microcefalia y otras anomalías cerebrales graves. Sin embargo, todavía no se ha podido interpretar con claridad la amplia gama de resultados de casos de infección por el virus del Zika, asintomáticos y sintomáticos, durante el embarazo.
¿Qué información agrega este informe?
En febrero del 2016, los CDC junto con los departamentos de salud estatales, locales, tribales y territoriales, lanzaron sistemas integrales de vigilancia para informar y monitorear activamente los embarazos y los resultados congénitos entre las mujeres sintomáticas y asintomáticas con una prueba de laboratorio de posible infección por el virus del Zika. Hasta el 12 de mayo del 2016 se habían identificado 157 mujeres embarazadas con posible infección por el virus del Zika, según las pruebas de laboratorio, en el territorio continental de los Estados Unidos y 122 en los territorios estadounidenses.
¿Cuáles son las consecuencias para la práctica de salud pública?
En este informe se dan a conocer los datos semanales sobre las mujeres embarazadas cuyas pruebas de laboratorio indican posible infección por el virus del Zika en los estados y territorios de los EE. UU. El monitoreo de todas las mujeres embarazadas con posible infección por el virus del Zika, sintomáticas o asintómaticas, durante el embarazo mejorará la interpretación de los posibles resultados adversos y permitirá calcular mejor la cantidad de embarazos que corren riesgo de tener resultados adversos. Esta información ayudará a los proveedores de atención médica que atienden a las mujeres embarazadas y facilitará los servicios de planificación para las familias afectadas.
El virus del Zika es una de las causas de la microcefalia y de las anormalidades cerebrales (1), y es la primera infección transmitida por mosquitos que se sabe que provoca anomalías congénitas en los seres humanos. La implementación de un sistema integral de vigilancia para monitorear a las mujeres embarazadas con infección por el virus del Zika proporcionará los datos que faltan para aclarar aún más la gama completa de los posibles resultados que se pueden observar en fetos y bebés cuyas madres contrajeron la infección por el virus del Zika, sintomática o asintomática, durante el embarazo. En febrero del 2016, la enfermedad por el virus del Zika y las infecciones congénitas por el virus del Zika se incluyeron dentro de las afecciones de declaración obligatoria en los Estados Unidos (2). Los casos de mujeres embarazadas con infección por el virus del Zika confirmada en laboratorio, ya sea 1) sintomática o 2) asintomática con complicaciones detectadas en el embarazo, pueden notificarse como casos de enfermedad por el virus del Zika a ArboNET* (;2;), el sistema nacional de vigilancia de enfermedades arbovirales de los CDC. Conforme a las directrices provisionales actuales del Consejo de Epidemiólogos Estatales y Territoriales (CSTE, por sus siglas en inglés), no es necesario informar las infecciones asintomáticas por el virus del Zika en las mujeres embarazadas que no presentan complicaciones conocidas en el embarazo. ArboNET no incluye en este momento información sobre la vigilancia de los embarazos (p. ej., edad gestacional o exposiciones durante el embarazo) ni los resultados en el embarazo. Para poder entender el impacto de la infección sobre los fetos y neonatos, se necesitan otros sistemas para informar y monitorear de forma activa a las mujeres embarazadas con posible infección por el virus del Zika, según las pruebas de laboratorio, durante el embarazo. Por lo tanto, los CDC con la colaboración de los departamentos de salud estatales, locales, tribales y territoriales implementaron dos sistemas de vigilancia para monitorear los embarazos y los resultados congénitos entre las mujeres con infección por el virus del Zika confirmada en laboratorio;†; en los Estados Unidos y sus territorios: 1) el Registro de Casos de Zika en el Embarazo en los EE. UU. (USZPR, por sus siglas en inglés),;§; que monitorea las mujeres embarazadas que residen en los estados y en todos los territorios de los EE. UU., excepto Puerto Rico; y 2) el Sistema de Vigilancia Activa de Zika en Embarazos (SVAZE), que monitorea las mujeres embarazadas que residen en Puerto Rico. Hasta el 12 de mayo del 2016, los sistemas de vigilancia monitoreaban a 157 y 122 mujeres embarazadas con posible infección por el virus del Zika, según las pruebas de laboratorio, de los estados y territorios estadounidenses, respectivamente. El seguimiento y monitoreo del cuadro clínico de la infección por el virus del Zika, de todas las pruebas prenatales y de las consecuencias adversas de la infección por el virus del Zika durante el embarazo son fundamentales para poder caracterizar mejor el riesgo de infección congénita, el rendimiento de las pruebas de diagnóstico prenatales y el abanico de resultados congénitos adversos. Estos datos mejorarán las directrices clínicas, delinearán los mensajes de asesoramiento para las mujeres embarazadas y permitirán la planificación de los servicios clínicos y de salud pública para las familias afectadas.
Los términos enfermedad por el virus del Zika e infección congénita por el virus del Zika se explican en la definición provisional de caso del CSTE e incluyen los casos confirmados y posibles de infección con prueba de laboratorio (2). Los criterios clínicos relativos a la enfermedad por el virus del Zika incluyen la manifestación de uno de cuatro síntomas (fiebre, sarpullido, artralgia y conjuntivitis) o el Síndrome de Guillain-Barré, o un resultado adverso en el embarazo (pérdida del feto o detección de indicadores de microcefalia o calcificaciones intracraneales in utero) en una madre sintomática o asintomática con una enfermedad compatible o con factores de riesgo epidemiológicos de infección por el virus del Zika. Los criterios clínicos de la infección congénita por el virus del Zika en los bebés incluyen microcefalia, calcificaciones intracraneales u otras anomalías del desarrollo del sistema nervioso central (2). Las jurisdicciones le informan a ArboNET sobre los casos que cumplen con estos criterios. Si bien las jurisdicciones pueden informar a ArboNET sobre los casos de infección asintomática en las mujeres embarazadas sin complicaciones en el embarazo, este informe queda a criterio de la jurisdicción local y no tiene carácter universal. La notificación actual a ArboNET incluye los casos de enfermedad por el virus del Zika que entran dentro de la definición provisional de caso del CSTE.
A los efectos de los sistemas USZPR y SVAZE, por prueba de laboratorio de una posible infección por el virus del Zika se entiende un resultado positivo mediante la prueba de reacción en cadena de la polimerasa con transcriptasa inversa en tiempo real (rRT-PCR, por sus siglas en inglés) para detectar el virus del Zika (es decir, un caso confirmado de infección por el virus del Zika) o un resultado equívoco o presuntamente positivo a través del ensayo de inmunoadsorción enzimática (ELISA) de captura de anticuerpo de inmunoglobulina M para el Zika (3–5).¶ La prueba de neutralización por reducción en placas (PRNT, por sus siglas en inglés) realizada junto con el ELISA IgM debe mostrar valores ≥ 10 en la PRNT para el Zika para ser incluida. Las mujeres embarazadas que cumplen con los criterios de laboratorio se incluyen en los sistemas de vigilancia, independientemente de si presentan síntomas. Las mujeres se incluyen retrospectivamente si se detecta infección congénita por el virus del Zika mediante las pruebas de laboratorio en los tejidos del feto, la placenta o el bebé.
El Registro de Casos de Zika en el Embarazo en los EE. UU. comenzó a funcionar en un principio para monitorear los resultados en las mujeres embarazadas que regresan de un viaje a áreas con transmisión local del virus del Zika (6). Hasta ahora la mayoría de los casos en las mujeres embarazadas, informados al USZPR, están asociados a un viaje, pero también se incluyen los casos de transmisión sexual (7) y transmisión local identificados en los territorios estadounidenses. El SVAZE se creó por separado para Puerto Rico con el fin de llevar adelante una mejor vigilancia de las mujeres embarazadas en riesgo de infección por el virus del Zika como consecuencia de la transmisión actual y local del virus del Zika. Los CDC, al disponer del USZPR y el SVAZE, podrán publicar todas las semanas en su sitio web la cantidad de mujeres embarazadas con prueba de laboratorio de posible infección por el virus del Zika. Los datos que se proporcionen antes del mediodía, hora estándar del este, de cada jueves (para este informe con fecha del 12 de mayo del 2016) serán verificados y notificados en su totalidad el jueves siguiente. La notificación está sujeta a una demora de 1 semana porque se tienen que verificar los datos de cada jurisdicción participante. Todavía no se han podido verificar los informes de Arizona e Idaho; por lo tanto, no se incluyen en el presente informe.
Hasta el 12 de mayo del 2016, la información proporcionada por los sistemas USZPR y SVAZE incluye 279 informes de mujeres embarazadas cuyas pruebas de laboratorio indican posible infección por el virus del Zika, incluidas 157 mujeres embarazadas que residen en los estados de los EE. UU. y el Distrito de Columbia (figura 1) y 122 que residen en los territorios estadounidenses (figura 2). Hasta el 11 de mayo del 2016, a través de ArboNET se informó a los CDC acerca de 113 mujeres embarazadas que cumplían con los criterios clínicos de la enfermedad por el virus del Zika; 48 en los estados de los EE. UU. y 65 en los territorios estadounidenses.
De las 157 mujeres embarazadas, que residen en los estados de los EE. UU. y el Distrito de Columbia, monitoreadas a través del sistema USZPR, 73 (49%)** manifestaron síntomas clínicos que concuerdan con la enfermedad por el virus del Zika. Entre estas mujeres embarazadas sintomáticas, 64 (88%) informó sarpullido, 36 (49%) artralgia, 37 (51%) fiebre y 17 (23%) conjuntivitis. Entre todos los embarazos registrados en los estados de los EE. UU., en 39 (25%) se detectó ácido nucleico de virus del Zika mediante la prueba rRT-PCR.
Entre 122 residentes embarazadas de los territorios estadounidenses;††; que estaban siendo monitoreadas a través del sistema USZPR o SVAZE, 80 (66%);§§; informaron síntomas clínicos que concuerdan con la enfermedad por el virus del Zika. Entre estas mujeres sintomáticas, 60 (75%) manifestaron sarpullido, 29 (36%) artralgia, 27 (34%) fiebre y 15 (19%) conjuntivitis. Entre todas las mujeres de los territorios estadounidenses, en 67 (55%) se detectó ácido nucleico de virus del Zika en el suero mediante la prueba rRT-PCR.
Discusión
Gracias a la implementación de estos sistemas de vigilancia durante el embarazo, los CDC, con la colaboración de los socios estatales, locales, tribales y territoriales, están registrando y monitoreando activamente a las mujeres embarazadas cuyas pruebas de laboratorio indican una posible infección por el virus del Zika. Estos sistemas de vigilancia monitorean a las mujeres embarazadas que corren riesgo de presentar resultados congénitos adversos asociados a una posible infección por el virus del Zika. Junto con las mujeres embarazadas cuyas pruebas de laboratorio indican una posible infección por el virus del Zika pero que manifiestan no haber tenido síntomas se supera en más del doble la cantidad de embarazos que están siendo monitoreados, en comparación con los embarazos que cumplen con la definición provisional de caso del CSTE y que fueron informados por ArboNET.
El hecho de limitar la vigilancia a las mujeres sintomáticas con enfermedad por el virus del Zika confirmada o probable o a las mujeres que ya presentaron un resultado adverso durante el embarazo deja afuera a una importante proporción de mujeres con infección por el virus del Zika asintomática o posible durante el embarazo. En contraposición, la definición de caso más abarcativa que utilizan los sistemas de vigilancia USZPR y SVAZE podría sobrestimar la infección por el virus del Zika entre las mujeres que fueron evaluadas por posible infección. Esto se debe a la reactividad no específica o la reactividad cruzada con el dengue y otros flavivirus, en particular entre las mujeres que residen en los territorios estadounidenses y las viajeras con antecedentes de una infección previa por flavivirus o de vacunación contra flavivirus (8).
Los informes de casos indican que los fetos y los bebés de las mujeres embarazadas con infección asintomática por el virus del Zika podrían correr riesgo de desarrollar microcefalia y otros defectos congénitos graves (9,10). El seguimiento de las mujeres embarazadas con pruebas de laboratorio que indican posible infección por el virus del Zika en el sistema de vigilancia, independientemente de los síntomas, permite hacer una mejor caracterización del impacto total y las consecuencias de la infección en la madre y su hijo, y quizás también permita estratificar mejor el riesgo de resultados congénitos adversos (1). Una de las funciones más importantes de los sistemas de vigilancia USZPR y SVAZE es evaluar la gama de resultados asociados a la infección por el virus del Zika durante el embarazo. En este momento se están monitoreando las consecuencias en los embarazos y los resultados se compartirán en los próximos informes. Es sumamente importante que los proveedores de atención médica notifiquen a los departamentos de salud estatales, locales, tribales y territoriales sobre las mujeres embarazadas que atienden cuyas pruebas de laboratorio indiquen una posible infección por el virus del Zika.
Las conclusiones de este informe están sujetas al menos a tres limitaciones. En primer lugar, los datos provistos a las jurisdicciones y a los CDC sobre los síntomas y la aparición de los mismos podrían no ser exactos ni estar completos debido a la variabilidad en lo que recuerdan los pacientes o en los datos que tienen disponibles las jurisdicciones. En segundo lugar, solo se incluyen las mujeres embarazadas a las que se les realiza la prueba para detectar la infección por el virus del Zika; lo que podría subestimar la prevalencia de la infección y los resultados entre todas las mujeres embarazadas. Por último, en el sistema USZPR no se incluyen todos los estados y esto quizás afecta el carácter representativo de estos datos con respecto a todas las mujeres embarazadas identificadas con posible infección por el virus del Zika.
Uno de los desafíos que implica este brote del virus del Zika es el poco conocimiento que se tiene sobre la magnitud del riesgo y el espectro de resultados asociados a la infección por el virus del Zika durante el embarazo. El USZPR y el SVAZE son sistemas de vigilancia que se implementaron para enumerar y describir los embarazos con infección por el virus del Zika y el riesgo de resultados adversos asociados a la infección durante el embarazo. Se espera que los hallazgos conseguidos mediante estos sistemas de vigilancia estadounidenses amplíen los conocimientos sobre la infección por el virus del Zika durante el embarazo, mejoren la evaluación de riesgos y el asesoramiento a las mujeres embarazadas y sus familias, propicien los avances en el cuidado clínico y ayuden a los estados y los territorios a anticipar y planificar los recursos necesarios, y aumenten los esfuerzos de prevención.¶¶
Reconocimientos
Joel Ackelsberg, Departamento de Salud e Higiene Mental de la Ciudad de Nueva York; Connie Austin, Departamento de Salud Pública de Illinois; Ihsan Azzam, Departamento de Salud y Servicios Humanos del Estado de Nevada; Bryon Backenson, Departamento de Salud del Estado de Nueva York; Hayley D. Belisle-Yaglom, Departamento de Servicios Humanos de Arizona; Sara Blosser, Departamento de Salud del Estado de Indiana; John Bos, Departamento de Salud y Servicios para Adultos Mayores de Misuri; Kelly Broussard, Departamento Estatal de Servicios de Salud de Texas; Jen Brown, Departamento de Salud del Estado de Indiana; Louisa Castrodale, División de Salud Pública de Alaska; Glenn Copeland, Departamento de Salud y Servicios Humanos de Michigan; Julie Coughlin, Departamento de Salud Pública de Iowa; Laura Cronquist, Departamento de Salud de Dakota del Norte; Alexander Davidson, Departamento de Salud e Higiene Mental de la Ciudad de Nueva York; John O. Davies-Cole, Departamento de Salud del Distrito de Columbia; Mychal Davis, Departamento de Salud y Medio Ambiente de Kansas; Stephanie Dearth, Departamento de Salud del Estado de Indiana; Catherine Dentinger, Departamento de Salud e Higiene Mental de la Ciudad de Nueva York; Elizabeth Dufort, Departamento de Salud del Estado de Nueva York; Cherie Drenzek, Departamento de Salud Pública de Georgia; Dan Drociuk, Departamento de Salud y Control Ambiental de Carolina del Sur; Esther Ellis, Departamento de Salud de las Islas Vírgenes de los EE. UU.; Brenda Esponda-Morrison, Departamento de Salud Pública de Connecticut; Nicole Evert, Departamento Estatal de Servicios de Salud de Texas; Shawna Feinman, Departamento de Salud Pública de Georgia; Michelle Feist, Departamento de Salud de Dakota del Norte; Annie Fine, Departamento de Salud e Higiene Mental de la Ciudad de Nueva York; Debbie Freeman, Departamento de Salud Pública de Illinois; Kristin Garafalo, Departamento de Salud de Nueva Jersey; Ann Garvey, Departamento de Salud Pública de Iowa; Carla Grayson, Departamento de Salud de Arkansas; Jyoti Gupta, Departamento de Salud de Virginia; Christine G. Hahn, Departamento de Salud y Bienestar de Idaho; Dirk Haselow, Departamento de Salud de Arkansas; Lea Heberlein-Larson, Departamento de Salud de Florida; Preetha J. Iyengar, Departamento de Salud del Distrito de Columbia; Erin Jenkins, Departamento de Salud e Higiene Mental de Maryland; Loletha Johnson, Departamento de Salud de Nueva Jersey; Jenna Iberg Johnson, Oficina de la Salud Pública de Luisiana; Diep Hoang Johnson, Departamento de Servicios de Salud de Wisconsin; Mary Knapp, Departamento de Salud de Nueva Jersey; Edward Lifshitz, Departamento de Salud de Nueva Jersey; Anna M. Likos, Departamento de Salud de Florida; Judy Lovchik, Departamento de Salud Estatal de Indiana; Kim Machesky, Departamento de Salud de Ohio; Emily McGibbon, Departamento de Salud e Higiene Mental de la Ciudad de Nueva York; Natasha McIntosh, Departamento de Salud e Higiene Mental de la Ciudad de Nueva York; Nancy Mimm, Departamento de Salud de Nueva Jersey; Marika Mohr, Departamento de Salud de Ohio; Christine L. Mulgrew, Departamento de Salud y Servicios Humanos del Estado de Montana; Betsy Negron, Departamento de Salud de Pensilvania; David Neitzel, Departamento de Salud de Minesota; Randall Nelson, Departamento de Salud Pública de Connecticut; Candace Noonan-Toly, Departamento de Salud del Estado de Nueva York; Kara McGinnis Pilote, CDC y Departamento de Salud de Nueva Jersey; Pam Pontones, Departamento de Salud del Estado de Indiana; Rachel Radcliffe, Departamento de Salud y Control Ambiental de Carolina del Sur; Jennifer L. Rakeman, Departamento de Salud e Higiene Mental de la Ciudad de Nueva York; Joy Rende, Departamento de Salud de Nueva Jersey; Sara Robeson, Departamento de Salud Pública de Kentucky; Angela M. Rohan, Departamento de Servicios de Salud de Wisconsin, CDC; Sarah Scotland, Departamento de Salud Pública de Massachusetts; Nancy Scotto-Rosato, Departamento de Salud de Nueva Jersey; Lylah Seaton, Departamento de Salud de Florida; Lori Simmons, Departamento de Salud de Arkansas; Theresa Sokol, Oficina de la Salud Pública de Luisiana; Lisa Sollot, Departamento de Salud de Virginia; Jamie Sommer, Departamento de Salud del Estado de Nueva York; Mary Grace Stobierski, Departamento de Salud y Servicios Humanos de Michigan; Christina Tan, Departamento de Salud de Nueva Jersey; Anthony Tran, Departamento de Salud e Higiene Mental de la Ciudad de Nueva York; Emily Valencia, Departamento de Salud de Virginia; Warren Villagomez, Departamento de Salud Pública de las Islas Marianas del Norte; Sharon Watkins, Departamento de Salud de Pensilvania; Christian Whelen, Departamento de Salud de Hawái; Amie Worthington, Departamento de Salud y Medio Ambiente de Kansas; Karen Worthington, Departamento de Salud de Nueva Jersey; Bryan Buss, Martín Celaya, Tai-Ho Chen, Kenneth L. Dominguez, Divia Forbes, Jessica Goodell, Mary Goodwin, Thane Hancock, Theresa Harrington, Stacy Holzbauer, Tippavan Nagachinta, Alba Phippard, Kimberly Porter, Araceli Rey, Audilis Sanchez, Nicholas Somerville, Óscar Tarragó, CDC.
Autor de correspondencia: Regina M. Simeone, eocbirthdef@cdc.gov, 770-488-7100.
1División de Trastornos Congénitos y de Desarrollo, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; 2División de Salud Reproductiva, Centro Nacional para la Prevención de Enfermedades Crónicas y la Promoción de la Salud, CDC; 3Oficina del Director, Centro Nacional de Enfermedades Infecciosas Emergentes y Zoonóticas, CDC; 4Servicio de Inteligencia Epidemiológica, CDC; 5División de Prevención del VIH/Sida, Centro Nacional para la Prevención del VIH/Sida, Hepatitis viral, ETS y Tuberculosis, CDC; 6ficina de Epidemiología y Vigilancia, Departamento de Salud de Puerto Rico; 7Sistema de Prevención y Vigilancia de Defectos Congénitos de Puerto Rico, Departamento de Salud de Puerto Rico; 8División de Enfermedades Transmitidas por Vectores, Centro Nacional de Enfermedades Infecciosas Emergentes y Zoonóticas, CDC; 9División de Desarrollo Humano y Discapacidad, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; 10División de Influenza, Centro Nacional de Vacunación y Enfermedades Respiratorias, CDC.
Referencias
- Rasmussen SA, Jamieson DJ, Honein MA, Petersen LR. Zika virus and birth defects-reviewing the evidence for causality. N Engl J Med 2016;374:1981-7. CrossRef PubMed
- Consejo de Epidemiólogos Estatales y Territoriales. Zika virus disease and congenital Zika virus infection interim case definition and addition to the Nationally Notifiable Diseases List. Declaración de posición PS 16-ID-01 (provisional). Atlanta, GA: Council of State and Territorial Epidemiologists; 2016. https://www.cste2.org/docs/Zika_Virus_Disease_and_Congenital_Zika_Virus_Infection_Interim.pdf
- Oduyebo T, Petersen EE, Rasmussen SA, et al. Update: interim guidelines for health care providers caring for pregnant women and women of reproductive age with possible Zika virus exposure-United States, 2016. MMWR Morb Mortal Wkly Rep 2016;65:122-7. CrossRef PubMed
- Petersen EE, Polen KN, Meaney-Delman D, et al. Update: interim guidance for health care providers caring for women of reproductive age with possible Zika virus exposure-United States, 2016. MMWR Morb Mortal Wkly Rep 2016;65:315-22. CrossRef PubMed
- Prueba MAC-ELISA de los CDC para el Zika para utilizar conforme a una autorización de uso de emergencia solamente. Atlanta, GA: Departamento de Salud y Servicios Humanos de los EE. UU., CDC; 2016. http://www.fda.gov/downloads/MedicalDevices/Safety/EmergencySituations/UCM488044.pdf
- Meaney-Delman D, Hills SL, Williams C, et al. Zika virus infection among U.S. pregnant travelers-August 2015-February 2016. MMWR Morb Mortal Wkly Rep 2016;65:211-4. CrossRef PubMed
- Hills SL, Russell K, Hennessey M, et al. Transmission of Zika virus through sexual contact with travelers to areas of ongoing transmission-Continental United States, 2016. MMWR Morb Mortal Wkly Rep 2016;65:215-6. CrossRef PubMed
- Petersen LR, Jamieson DJ, Powers AM, Honein MA. Zika virus. N Engl J Med 2016;374:1552-63. CrossRef PubMed
- Sarno M, Sacramento GA, Khouri R, et al. Zika virus infection and stillbirths: a case of hydrops fetalis, hydranencephaly and fetal demise. PLoS Negl Trop Dis 2016;10:e0004517. CrossRef PubMed
- Besnard M, Eyrolle-Guignot D, Guillemette-Artur P, et al. Congenital cerebral malformations and dysfunction in fetuses and newborns following the 2013 to 2014 Zika virus epidemic in French Polynesia. Euro Surveill 2016;21:22-30. CrossRef PubMed
* http://www.cdc.gov/westnile/resourcepages/survresources.html.
† En los sistemas de vigilancia, por prueba de laboratorio de una posible infección por el virus del Zika se entiende un resultado positivo mediante la prueba de reacción en cadena de la polimerasa con transcriptasa inversa en tiempo real para detectar el virus del Zika o un resultado positivo a través de la prueba de anticuerpos de inmunoglobulina M (IgM) del virus del Zika mediante el ensayo de inmunoadsorción enzimática (ELISA) de anticuerpo IgM de captura de los CDC. La prueba de neutralización por reducción en placas (PRNT), realizada junto con el ELISA IgM, debe mostrar valores ≥ 10 en la PRNT para el Zika.
§http://www.cdc.gov/zika/hc-providers/registry.html.
¶http://www.cdc.gov/zika/hc-providers/diagnostic.html; http://www.cdc.gov/zika/hc-providers/qa-pregnant-women.html.
** Ocho datos informativos faltantes sobre el estado de los síntomas.
†† Todos los territorios estadounidenses participan.
§§ Un dato informativo faltante sobre el estado de los síntomas.
 FIGURA 1. Semana de aparición de la enfermedad en mujeres embarazadas sintomáticas o fecha de la toma del espécimen* de mujeres embarazadas asintomáticas†,§ con prueba de laboratorio¶ que indica posible infección por el virus del Zika, por estado del síntoma (N = 142)** - 48 estados †† y el Distrito de Columbia, del 26 de abril del 2015 al 12 de mayo del 2016
FIGURA 1. Semana de aparición de la enfermedad en mujeres embarazadas sintomáticas o fecha de la toma del espécimen* de mujeres embarazadas asintomáticas†,§ con prueba de laboratorio¶ que indica posible infección por el virus del Zika, por estado del síntoma (N = 142)** - 48 estados †† y el Distrito de Columbia, del 26 de abril del 2015 al 12 de mayo del 2016
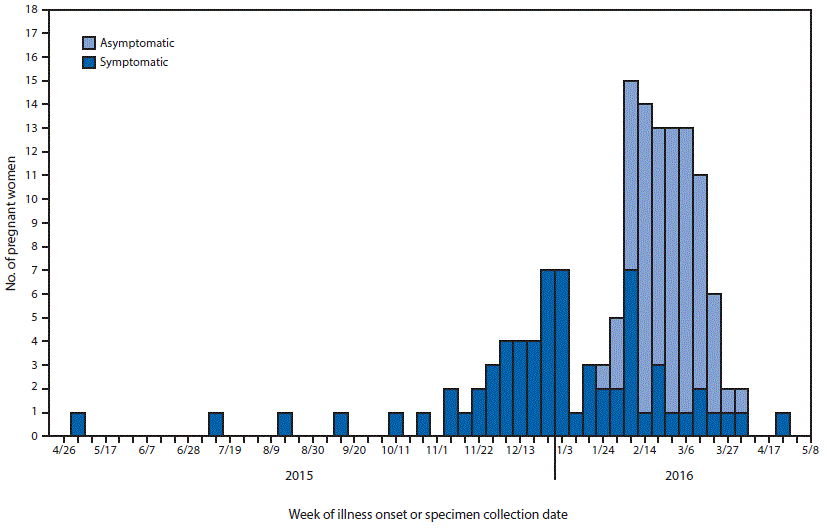
Abreviaturas: ELISA = ensayo de inmunoadsorción enzimática; IgM = inmunoglobulina M; PRNT = prueba de neutralización por reducción de placas.
* Fecha de aparición de los síntomas o de la prueba.
† Las fechas de las tomas de los especímenes de las mujeres embarazadas asintomáticas pueden no coincidir con el periodo de exposición al virus del Zika o de infección por este mismo virus.
§ El 5 de febrero del 2016 los CDC publicaron las nuevas directrices provisionales que incluyen una recomendación para que las mujeres embarazadas asintomáticas se hagan la prueba serológica 2 a 12 semanas después de haber viajado a un área afectada.
;¶; Por prueba de laboratorio de una posible infección por el virus del Zika se entiende un resultado positivo mediante la prueba de reacción en cadena de la polimerasa con transcriptasa inversa en tiempo real para detectar el virus del Zika o un resultado positivo a través del ELISA IgM para el virus del Zika. Si la prueba PRNT se realiza junto con el ELISA IgM, los valores de la PRNT para el zika deben ser =10 para ser incluidos.
** No se incluyen 15 mujeres de las cuales se desconoce el estado de los síntomas o faltan datos sobre la aparición de los síntomas.
†† La figura incluye datos de los estados de los Estados Unidos, excepto Arizona e Idaho, extraídos del Registro de Casos de Zika en el Embarazo en los EE. UU.
 FIGURA 2. Semana de aparición de la enfermedad en mujeres embarazadas sintomáticas o fecha de la toma del espécimen* de mujeres embarazadas asintomáticas†,§ con prueba de laboratorio¶ que indica posible infección por el virus del Zika, por estado del síntoma (N = 115)** - Territorios estadounidenses,†† del 3 de enero del 2016 al 12 de mayo del 2016
FIGURA 2. Semana de aparición de la enfermedad en mujeres embarazadas sintomáticas o fecha de la toma del espécimen* de mujeres embarazadas asintomáticas†,§ con prueba de laboratorio¶ que indica posible infección por el virus del Zika, por estado del síntoma (N = 115)** - Territorios estadounidenses,†† del 3 de enero del 2016 al 12 de mayo del 2016
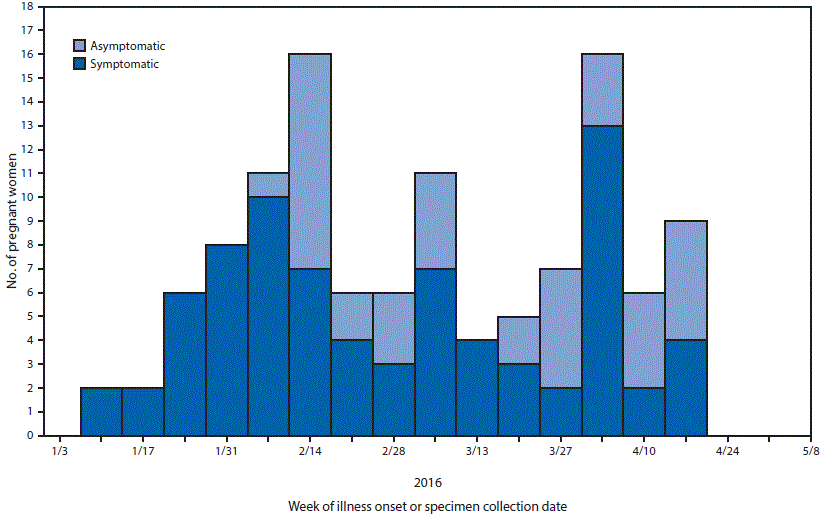
Abreviaturas: ELISA = ensayo de inmunoadsorción enzimática; IgM = inmunoglobulina M; PRNT = prueba de neutralización por reducción de placas.
* Fecha de aparición de los síntomas o de la prueba.
† Las fechas de las tomas de los especímenes de las mujeres embarazadas asintomáticas pueden no coincidir con el periodo de exposición al virus del Zika o de infección por este mismo virus.
§ El 5 de febrero del 2016 los CDC publicaron las nuevas directrices provisionales que incluyen una recomendación para que las mujeres embarazadas asintomáticas, que viven en un área con transmisión activa del virus del Zika, se hagan la prueba serológica durante el primer y segundo trimestre.
;¶; Por prueba de laboratorio de una posible infección por el virus del Zika se entiende un resultado positivo mediante la prueba de reacción en cadena de la polimerasa con transcriptasa inversa en tiempo real para detectar el virus del Zika o un resultado positivo a través del ELISA IgM para el virus del Zika. Si la prueba PRNT se realiza junto con el ELISA IgM, los valores de la PRNT para el zika deben ser =10 para ser incluidos.
** No se incluyen siete mujeres de las cuales se desconoce el estado de los síntomas o faltan datos sobre la aparición de los síntomas.
†† La figura incluye datos de los territorios estadounidenses extraídos del Registro de Casos de Zika en el Embarazo en los EE. UU. y del Sistema de Vigilancia Activa de Zika en Embarazos.
Grupo de trabajo sobre el zika en el embarazo
Farah Ahmed, Departamento de Salud y Medio Ambiente de Kansas; Scott Anesi, Departamento de Salud de Samoa Americana; Kathryn E. Arnold, CDC; Danielle Barradas, CDC; Devra Barter, Departamento de Salud y Medio Ambiente de Colorado; Jeanne Bertolli, CDC; Andrea M. Bingham, Departamento de Salud de Florida; Jan Bollock, Departamento de Salud de Dakota del Sur; Trish Bosse, Departamento de Salud y Servicios Humanos de Maine; Kristy K. Bradley, Departamento de Salud del Estado de Oklahoma; Diane Brady, Departamento de Salud de Rhode Island; Catherine M. Brown, Departamento de Salud Pública de Massachusetts; Katie Bryan, Departamento de Salud de Wyoming; Victoria Buchanan, Departamento de Salud del Estado de Indiana; Ponce D. Bullard, Departamento de Salud y Control Ambiental de Carolina del Sur; Alice Carrigan, Departamento de Salud Pública del Condado de Maricopa; Monica Clouse, Departamento de Salud Pública de Kentucky; Sally Cook, Departamento de Salud de Vermont; Michael Cooper, División de Salud Pública de Alaska; Sherri Davidson, Departamento de Salud de Alabama; Ariana DeBarr, Oficina de Salud Pública de Virginia Occidental; Thomas Dobbs, Departamento de Salud Misisipi; Tambra Dunams, CDC; Jeffrey Eason, Departamento de Salud de Utah; Amanda Eckert, Departamento de Salud de Houston; Paula Eggers, División de Salud Pública de Delaware; Sascha R. Ellington, CDC; Amanda Feldpausch, Departamento de Salud Pública de Georgia; Carolyn R. Fredette, Departamento de Salud y Servicios Humanos de Nuevo Hampshire; Julie Gabel, Departamento de Salud Pública de Georgia; Maleeka Glover, CDC; Michael Gosciminski, Departamento de Salud de Rhode Island; Margarita Gay, Departamento de Salud y Servicios Humanos de Guam; Robert Haddock, Departamento de Salud y Servicios Sociales de Guam; Sheryl Hand, Departamento de Salud Misisipi; Jessica Hardy, Departamento de Salud de Alabama; Marie E. Bottomley Hartel, Departamento de Salud de Tennessee, Andrew; K. Hennenfent, miembro de los CDC/CSTE y del Departamento de Salud del Distrito de Columbia; Susan L. Hills, CDC; Jennifer House, Departamento de Salud Pública y Medio Ambiente de Colorado; Iro Igbinosa, CDC; Lucy Im, Departamento de Salud de Arkansas; Hamik Jeff, Departamento de Salud y Servicios Humanos de Nebraska; Sumaiya Khan, CDC; Lon Kightlinger, Departamento de Salud de Dakota del Sur; Jean Y. Ko, CDC; Samir Koirala, CDC y Departamento de Salud y Servicios Humanos de Nebraska; Lauren Korhonen, CDC; Vikram Krishnasamy, CDC; Katie Kurkjian, Departamento de Salud de Virginia; Margaret Lampe, CDC; Sandra Larson, Departamento de Salud y Servicios Humanos del Estado de Nevada; Ellen H. Lee, Departamento de Salud e Higiene Mental de la Ciudad de Nueva York; Leah Lind, Departamento de Salud de Pensilvania; Scott Lindquist, Departamento de Salud del Estado de Washington; Jonah Long, Departamento de Salud de Pensilvania; Jennifer Macdonald, Departamento de Salud de Virginia; Jennifer MacFarquhar, CDC; Daniel P. Mackie, Departamento de Salud y Servicios Humanos del Estado de Nevada; Miguella Mark-Carew, Oficina de Salud Pública de Virginia Occidental; Brennan Martin, Departamento de Salud de Vermont; Alma Martinez-Quiñones, Departamento de Salud de Puerto Rico; Janice Matthews-Greer, Departamento de Salud y Servicios Humanos de Michigan; Sasha A. McGee, Departamento de Salud del Distrito de Columbia; Joe McLaughlin, División de Salud Pública de Alaska; Valerie Mock, Departamento de Salud de Florida; Esther Muna, Departamento de Salud Pública de las Islas Marianas del Norte; Hanna Oltean, Departamento de Salud del Estado de Washington; Josephine O'Mallan, Departamento de Salud Pública y Servicios Sociales de Guam; H. Pamela Pagano, CDC; Sarah Y. Park, Departamento de Salud de Hawái; Dallin Peterson, Departamento de Salud de Utah; Kara N.D. Polen, CDC; Charsey Cole Porse, Departamento de Salud Pública de California; Carol Y. Rao, CDC; Abubakar Ropri, Departamento de Salud de Nuevo México; Jessica Rinsky, CDC; Sara Robinson, Departamento de Salud y Servicios Humanos de Maine; Asher Y. Rosinger, CDC; Irene Ruberto, Departamento de Servicios de Salud de Arizona; Elizabeth Schiffman, Departamento de Salud de Minesota; Christine Scott-Waldron, Oficina de la Salud Pública de Luisiana; Shereen Semple, Departamento de Salud de Nueva Jersey; Tyler Sharp, CDC; Kirstin Short, Departamento de Salud de Houston; Kimberly Signs, Departamento de Salud y Servicios Humanos de Michigan; Sally A. Slavinski, Departamento de Salud e Higiene Mental de la Ciudad de Nueva York; Taryn Stevens, Departamento de Salud del Estado de Indiana; Joseph Sweatlock, Departamento de Salud de Nueva Jersey; Elizabeth A. Talbot, Departamento de Salud y Servicios Humanos de Nuevo Hampshire; Julius Tonzel, Oficina de Salud Pública de Luisiana; Rita Traxler, CDC; Sheri Tubach, Departamento de Salud y Medio Ambiente de Kansas; Clayton Van Houten, Departamento de Salud de Wyoming; Elizabeth VinHatton, Departamento de Salud de Nuevo México; Melissa Viray, Departamento de Salud de Hawái; Daguise Virginie, Departamento de Salud y Control Ambiental de Carolina del Sur; Michael D. Warren, Departamento de Salud de Tennessee; Catherine Waters, Departamento de Salud de Arkansas; Paul White, Departamento de Salud Pública de las Islas Marianas del Norte; Tanya Williams, CDC; Ann I. Winters, Departamento de Salud e Higiene Mental de la Ciudad de Nueva York; Shelley Wood, Departamento de Salud Pública de Kentucky; Ibrahim Zaganjor, CDC; (todas estas personas reúnen los criterios para ser colaboradores).
Citación sugerida para este artículo: Simeone RM, Shapiro-Mendoza CK, Meaney-Delman D, et al. Possible Zika Virus Infection Among Pregnant Women - United States and Territories, May 2016. MMWR Morb Mortal Wkly Rep 2016;65. DOI: http://dx.doi.org/10.16/mmwr.mm6520e1.
El uso de nombres de marcas y fuentes comerciales se utiliza solamente para efectos de identificación y no constituye aval alguno por parte del Departamento de Salud y Servicios Humanos de los EE. UU.
Las referencias de sitios en Internet que no son de los CDC se ofrecen como un servicio a los lectores del MMWR y no constituyen ni implican el aval de estas organizaciones o sus programas por parte de los CDC o del Departamento de Salud y Servicios Humanos de los EE. UU. Los CDC no son responsables por el contenido de las páginas de estos sitios. Las direcciones URL enumeradas en el MMWR estaban actualizadas hasta la fecha de la publicación.
Todas las versiones HTML de los artículos del MMWR son generadas de pruebas finales a través de procesos automatizados. Esta conversión podría resultar en la traducción de caracteres o errores de formato en la versión HTML. Los usuarios deben remitirse a la versión en PDF (https://www.cdc.gov/mmwr) o a la copia original en papel del MMWR para obtener versiones para imprimir del texto, las cifras y las tablas oficiales.
Las preguntas o mensajes con respecto a errores en el formato deben dirigirse a mmwrq@cdc.gov.
Ayuda con los formatos de archivos:
¿Cómo se visualizan los diferentes formatos de archivos (PDF, DOC, PPT, MPEG) en este sitio?- Esta página fue revisada el 29 de agosto de 2017
- Esta página fue modificada el 29 de agosto de 2017
- Fuente del contenido:


 CompartirCompartir
CompartirCompartir